Prescription et surveillance des biothérapies en milieu libéral
Face à la complexité et aux formes de psoriasis multiples…

Bases immunologiques incontournables pour comprendre les nouveaux traitements
Les thérapies systémiques classiques inhibent des voies inflammatoires non ciblées,…

Troubles pigmentaires sur peau richement pigmentée : 12 pièges diagnostiques
1. Certains aspects physiologiques prêtent rarement à confusion. Les lignes…
Peau sèche, prurit : que dit la littérature ?
La première question à laquelle il faut répondre est : “Y…
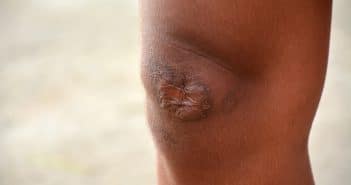
Injecter les chéloïdes : c’est facile !
Injecter les chéloïdes, c’est facile et ça marche ! À condition…

Kératodermie acrale ou acrokératodermie en mosaïque
La kératodermie acrale ou acrokératodermie (AKD) est définie par un…

Traitements lasers et peaux foncées
Parmi les 3 chromophores présents naturellement dans la peau (hémoglobine,…

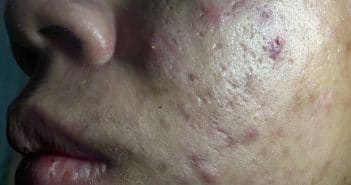
Acné sur peau noire
Si l’acné est, comme en dermatologie générale, le motif le…
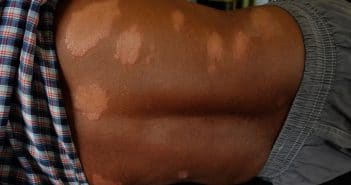
Comment ne pas passer à côté d’une lèpre ?
La prévalence de la lèpre diminue progressivement dans de nombreux…
Photodermatoses sur peau foncée. Ça existe ?
Dans notre pratique dermatologique aux Antilles françaises, nous n’avons pas…